Краткие исторические сведения.
До конца XVIII в. «возвратные лихорадки» рассматривались как единая нозологическая форма. Исследования К. Obermeier (1868), Flugge (1891), Mackie, Sergent (1907) позволили пробить брешь в этом мнении — был выделен возбудитель (спирохета), установлены механизм передачи (трансмиссивный) и переносчик (платяная вошь) эпидемического возвратного тифа.
В 1904—1906 гг. была проведена новая серия исследований во время очередных вспышек «возвратных лихорадок» в некоторых африканских странах, в результате которых была доказана самостоятельность этих лихорадок как отдельной нозологической формы, изучены ее клинические особенности. Возбудители заболевания — спирохеты были обнаружены в крови больных и в клещах Ornithodorus moulata, было доказано, что возбудитель сохраняется в клещах и в процессе метаморфоза. Тогда же заболевание получило название «клещевой возвратный тиф» в отличие от ранее описанного вшивого возвратного тифа. В 1907 г. возбудители возвратных лихорадок (в том числе вшивого и возвратного тифов) были объединены под общим названием «боррелии» (Borrelia) в честь французского бактериолога Amedee Borrel.
В последующие годы появляется поток информации, свидетельствующей о широком распространении этого заболевания: больные были обнаружены в Иране (Е. П. Джунковский, 1912), Ираке (Е. И. Мар- циновский, 1921), Бухаре (В. И. Магнитский, 1922), Испании (Сади де Буен, 1926) и т. д. Доказательства роли клещей в передаче инфекции основывались на многочисленных тщательно продуманных опытах по заражению добровольцев.
В настоящее время не доказано наличие очагов этой инфекции только на Австралийском континенте.
Актуальность.
Клещевой возвратный тиф — широко рапростра- ненная патология, встречающаяся главным образом в зонах с- субтропическим и умеренным климатом. Высокая активность клещей — переносчиков заболевания, совпадающая во времени с наиболее активным периодом миграции населения для отдыха в летнее время (особенно поездками на южные курорты), создает непосредственную опасность для всех попадающих в эндемичные районы.
В Украине очаги обитания клещей-переносчиков существуют в южных районах, главным образом в Николаевской и Херсонской областях.
Этиология. Возбудитель клещевого возвратного тифа относится к роду Borrelia, семейству Treponemataceae. Для человека патогенны более 20 боррелий, передаваемых клещами, каждая из них имеет свое название, зависящее от «имени» клеща-переносчика и места, где регистрируется заболевание. У нас наибольшее значение как возбудители могут иметь В. osperus, В. sogdiana, В. caucasica. Все эти боррелии отличаются главным образом размерами, числом завитков и степенью патогенности для разных видов животных и человека, адаптацией к различным видам клещей, но не биохимическими, культуральными свойствами, степенью устойчивости к факторам внешней среды, характером нарушений, которые они вызывают в человеческом организме, что и позволяет их объединить в единую группу. Видовая дифференциация их весьма затруднена, с этой целью используют заражение животных и клещей разного вида.
По своим свойствам боррелии клещевого энцефалита весьма сходны с возбудителем эпидемического возвратного тифа — спирохетой Обермейера.
Эпидемиология.
Переносчиком инфекции являются главным образом орнитодовые клещи. Каждый вид клеща адаптирован к одному виду боррелий, что определяет строгую эндемичность заболеваний, получившую отражение в названиях (индийский, персидский, испанский, балканский, африканский и т. д. клещевой возвратный тиф). Клещи заражаются при кровососании инфицированного животного. В организме клеща попавшие боррелии проникают в слюнные железы, где размножаются и накапливаются. При очередном нападении на животное со слюной, а у некоторых видов клещей и с коксакиальной жидкостью они попадают в ранку и инфицируют здоровых животных.
Зараженный клещ (и самец, и самка) остается инфицированным всю жизнь, самки способны передавать инфекцию трансовариально. Передавать инфекцию могут не только половозрелые особи, но и незрелые •— нимфы, личинки. Учитывая длительность жизни клещей (до 25—30 лет), большую способность приспосабливаться к неблагоприятным условиям (переносят длительное голодание, способны активно нападать на человека даже при +5 °С), можно понять, почему проблема полного уничтожения клещей на заселенных ими территориях становится нереальной.
В большинстве случаев клещевые лихорадки передаются как зоонозные заболевания по схеме: животное —» клещ —» животное. Охотно селятся клещи в норах грызунов (хомяки, землеройки, песчанки, мышевидные грызуны), лисиц, зайцев, в пещерах, где обитают летучие мыши, и заражают хозяев этих жилищ. Питаются клещи также кровью птиц (совы и др.) и даже некоторых холоднокровных членистоногих (черепахи, жабы, ящерицы). В такой ситуации человек в эпидпроцесс включается случайно, а заболевания регистрируются в виде спорадических случаев после посещения людьми неблагополучной местности.
Но клещи охотно селятся и вблизи человека — в старых глинобитных хижинах, сараях, сельскохозяйственных помещениях, где нападают не только на сельскохозяйственных и домашних животных, но и на человека. В этих случаях распространение инфекции идет по схеме «инфицированное животное —> клещ —> человек». Передача по схеме «человек —> клещ —> человек» практически не реализуется, поскольку у человека при заболевании возникает кратковременная и относительно слабая риккетсемия. Возможны семейные случаи заражения, но не за счет передачи инфекции от больного человека здоровому, а вследствие того, что обитающий в помещении зараженный клещ мог для очередных кровососаний избирать новую жертву.
Имеются сообщения, что в Индии передавать инфекцию могут и клопы (Cimex routunebatus, Bragata pictus).
He исключается возможность заражения хирургов во время осуществления ими оперативных вмешательств.
Распространен эндемический возвратный тиф в сухих, жарких местностях (это преимущественно зоны пустынь, полупустынь, степей). В регионах с жарким климатом четкой сезонности заболеваемости нет, с теплым — пики заболеваемости приходятся на сезон наибольшей активности клещей (май-июнь, сентябрь-октябрь). Болеют преимущественно сельские жители. В результате многократного повторного инфицирования у жителей эндемичных регионов формируется иммунитет, но только к заболеванию, вызываемому тем возбудителем, который встречается в данной местности.
Как было сказано, клещевой сыпной тиф регистрируется на всех континентах, кроме Австралии. Не встречается он и севернее 40° северной широты. Наиболее велика зараженность боррелиями населения Африки: в некоторых странах она достигает 50—60 %.
Классификация. По тяжести течения заболевания выделяют:
- легкое;
- средней тяжести;
- тяжелое.
Помимо клинически выраженных (манифестных) форм возможно и субклиническое течение инфекции, особенно в случаях повторного заражения, за счет чего и поддерживается иммунитет у жителей эндемичных регионов.
Кроме того, учитывая строгую адаптацию боррелий к определенному виду клещей, а клещей — к определенным территориям, классификацию можно представлять в виде «географических форм», если существуют четкие лабораторные и/или эпидемиологические данные, позволяющие обосновать такую классификацию.
Примерная формулировка диагноза. 1. Эндемический возвратный тиф, легкое течение.
- Клещевой возвратный тиф, легкое течение.
- Клещевой спирохетоз, течение средней тяжести.
- Испанский возвратный тиф, течение тяжелое. Острый нефроз.
Поскольку географических форм очень много, а врач, который будет иметь дело с реконвалесцентом и, возможно, не все названия знает, лучше «географический диагноз» формулировать с уточнением:
Клещевой возвратный тиф (испанский), тяжелое течение. Острый нефроз.
Патогенез. Патогенез клещевого возвратного тифа подчиняется тем же закономерностям, которые выявляются при вшивом возвратном тифе, поэтому не случайно во многих руководствах их излагают вместе.
Основные различия в патогенезе клещевого возвратного тифа:
- спирохетемия не бывает столь значительной; вероятно, этим в сочетании с меньшей патогенностью возбудителя объясняется менее тяжелое течение;
- в ходе заболевания возникает много (до 20 и более) неправильно чередующихся приступов. Четкого объяснения этому нет, но высказывается мнение, что меньшее число пароксизмов при эпидемическом возвратном тифе, возможно, обусловлено более выраженной иммунной реакцией, в том числе наличием антител к тем общим протеинам боррелий, которые сохраняются во всех новых популяциях возбудителей, образующихся в ходе заболевания;
- не исключается возможность носительства боррелий: в экспериментах на животных спустя 3 года после заражения в мозговых межклеточных пространствах удавалось обнаружить живых возбудителей клещевого боррелиоза. Не доказано такое явление для эпидемического боррелиоза. Вероятно, это может быть причиной поздних рецидивов (через 1—2 мес) при клещевом боррелиозе и появления в этот период поздних нейроменингеальных осложнений;
— изменения, обнаруживаемые в различных органах и тканях, выражены умеренно. Прежде всего это касается селезенки, которая не достигает таких размеров, как при эпидемическом возвратном тифе.
Патогенез ведущих клинических симптомов при обоих заболеваниях тоже имеет сходные закономерности.
Клиника. Инкубационный период при эндемическом возвратном тифе составляет 4—20 дней, в среднем — 6—15.
Уже через несколько минут на месте укуса появляется местная реакция (первичный аффект). В первые сутки это зона гиперемии с плотным узелком в центре, диаметр его — до 1 мм. Уже через сутки узелок превращается в папулу темно-вишневого цвета, окруженную геморрагическим кольцом. Еще через 1—3 сут «кольцо» начинает бледнеть и через несколько дней исчезает без следа. Папула тоже постепенно бледнеет, но сохраняется более длительно. Со 2—3-го дня, а иногда и с конца 1-х суток в месте первичного аффекта появляется сильный кожный зуд. Возникающие при этом расчесы могут изменить внешний вид первичного аффекта — образуются не типичные для него корочки, язвочки и даже гнойники (при инфицировании).Так как местная реакция (гиперемия, узелок, папула) возникает, а иногда и исчезает еще в инкубационный период, больные при обращении к врачу обычно не связывают ее с последующей лихорадкой и интоксикацией; задача врача — выявить этот эпизод, являющийся важным элементом в обосновании диагноза. Более того, так как папула сохраняется до 2—4 нед, ее, хотя и значительно поблекшую, можно обнаружить в начальный период заболевания при внимательном осмотре. Чем короче инкубационный период, тем больше шансов обнаружить первичный аффект при раннем обращении к врачу. Кожный зуд сохраняется дольше — иногда до 6—8 нед.Начало заболевания в большинстве случаев острое, лишь у части больных в течение 1—2 дней может возникать продром в виде слабости, разбитости, познабливания, головной боли.Обычно же внезапно появляется сильный озноб и быстро начинает расти температура тела, уже к концу первых суток достигающая 39—40 °С. Больных беспокоят сильная головная, мышечная боль, ломота в суставах. Они беспокойны, «крутятся» в постели, пытаясь безуспешно отыскать наиболее удобное положение. При тяжелом течении бывают спутанное сознание, тошнота, рвота, не приносящая облегчения. У отдельных больных появляются менингеальные знаки.При осмотре больного заметны гиперемия кожи (иногда с легким желтушным оттенком), инъекция сосудов склер, выявляется гиперестезия кожи. Пульс обычно учащен, но соответствует температуре. Артериальное давление несколько снижено. Живот безболезненный при пальпации, хотя послабление стула возможно. Печень и селезенка увеличены нерезко.Такое состояние сохраняется в течение всего лихорадочного приступа, который длится 1—4 дня. В это время на фоне лихорадки могут внезапно возникать ознобы (до нескольких в сутки) длительностью от нескольких минут до 1,5—2 ч с последующим кратковременным снижением температуры на 0,5—1,5° (но не до нормы) и потоотделением.Перепады температуры могут не улавливаться, если термометрию производят лишь 2 раза в сутки в строго определенное время. Вместе с тем такие приступы могут существенно влиять на общий характер температурной кривой (постоянная, ремиттирГующая).Лихорадочный период заканчивается критическим падением температуры с обильным потоотделением и значительным улучшением состояния больного. Но продолжается он недолго— 1—2 дня, а затем наступает следующий пароксизм лихорадки, длительностью до 5 дней. Всего может быть от 5—б до 20 и более таких пароксизмов.
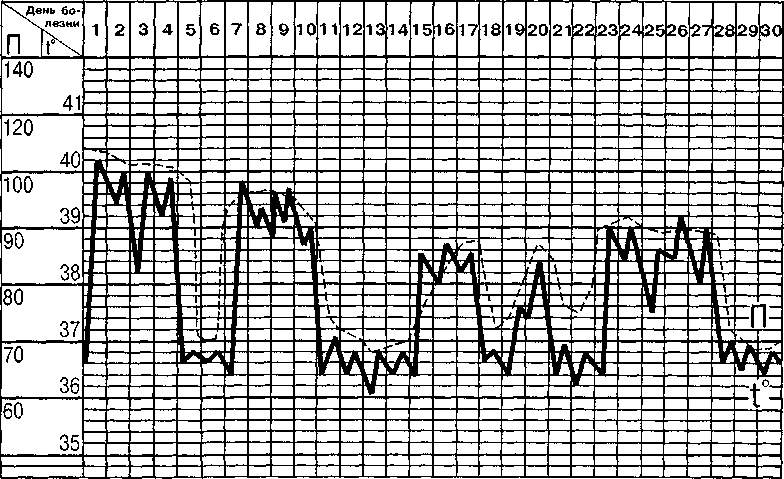
В большинстве случаев каждый следующий пароксизм — короче, а интервалы между ними длиннее, но такая четкая закономерность прослеживается далеко не всегда. При возвратном клещевом тифе нет такой четкой закономерности в чередовании приступов, как, например, при возвратном вшивом тифе. Длительность лихорадочных пароксизмов и наступающих за ними периодов апирексии трудно предсказать —■ каждый из них может продолжаться 1—б сут. Из-за большого числа приступов (а их количество тоже не поддается прогнозированию, особенно в нелеченых случаях), несмотря на относительно благоприятное течение, болезнь может затягиваться до 2 мес и более. На фоне очередной волны лихорадка может быть постоянной, неправильной, ремиттирующей или даже субфебрильной (рис. 18).
С каждым новым приступом меньше выражены явления общей интоксикации. Яркая гиперемия кожи, присущая первым дням, может сменяться постепенной бледностью и легкой желтушностью, что связано с развитием анемии, хотя и весьма умеренной.По окончании лихорадочных приступов состояние больных быстро нормализуется — в течение 1—3 нед.Осложнения те же, что и при возвратном эпидемическом тифе, за исключением разрыва селезенки. При поздних рецидивах может поражаться ЦНС, при этом возможны парезы лицевого нерва, неврит зрительного нерва, психозы. Эти явления обычно проходят без следа.
Исходы. До применения антибиотиков заболевание давало летальность до 8—10 %. В настоящее время она менее 1 % (но нужно учитывать региональные особенности течения заболевания, тяжесть течения патологии-микст).
Методы диагностики. Общеклинические методы исследования.
Характер изменений всех лабораторных показателей и их динамика такие же, как при эпидемическом возвратном тифе.
Специфическая диагностика. При этом заболевании сложно обнаружить боррелий в крови: даже на высоте лихорадки они выявляются менее чем в 50 % случаев, что связано с невысокой спирохетеми- ей. Поэтому более надежным считается заражение морской свинки кровью больного внутрибрюшинно: через 1—4 дня в крови у животных появляются боррелии, которые можно обнаружить затем традиционными методами (висячая капля, негативная окраска по Бурре и т. д.).
Серологическая диагностика затруднена не только из-за возможности получения ложноположительных результатов (см, «Эпидемический возвратный тиф»), но и из-за повышения титров антител лишь к определенным штаммам возбудителей.
Критерии диагноза. Диагностировать клещевой возвратный тиф можно по совокупности следующих признаков:
- пребывание (проживание) в регионе, эндемичном по этому заболеванию;
- острое, внезапное начало с общеинтоксикационного синдрома (высокая температура, головная боль, мышечная и суставная боль, слабость);
- наличие первичного аффекта;
- умеренно выраженный гепатолиенальный синдром;
- гиперемия кожи, иногда — с желтушным оттенком;
- тахикардия;
- возможны проявления поражения нервной системы — от умеренно выраженного менингеального синдрома до энцефалита;
- множественные беспорядочные лихорадочные пароксизмы;тромбоцитопения и значительно увеличенная СОЭ.
Подтверждает диагноз обнаружение спирохет в крови больного или в крови зараженного животного.
Дифференциальный диагноз. На фоне первого приступа больному может быть поставлен диагноз «грипп» на основании острого, внезапного начала, интоксикации, гиперемии кожи, кратковременной лихорадки. Отличают грипп с первого дня:
- другая сезонность (холодное время года), склонность к эпидемическому распространению;
- отсутствие первичного аффекта;
- ведущий симптом — трахеобронхит;
- отсутствие рецидивов, повторных волн лихорадки;
- отсутствие гепатолиенального синдрома;
- лейкопения с замедленной СОЭ.
В тех же широтах, что и клещевой возвратный тиф, встречается малярия. Для нее тоже характерны внезапное начало, множественные повторяющиеся пароксизмы лихорадки, падение температуры с обильным потоотделением, гепатолиенальный синдром, иктерич- ность кожи и склер. Отличия малярии:
- встречается она чаще в регионах с влажным (а не сухим) климатом;
- отсутствует первичный аффект;
- четкий ритм чередования малярийных приступов;
■— выраженный гепатолиенальный синдром с преобладающим при vivax-малярии увеличением селезенки;
- прогрессирующая анемия без тромбоцитопении;
- в мазке крови обнаруживаются малярийные плазмодии.
Острое, внезапное начало, интоксикация с болью в мышцах, особенно икроножных, гепатолиенальный синдром требуют дифференциации с лептоспирозом, который отличается:
- отсутствием первичного аффекта;
- отсутствием повторных волн лихорадки;
- выраженным геморрагическим синдромом;
- тяжелым поражением почек, вплоть до ОПН;
- при желтушных формах — интенсивной желтухой.
Классический вариант лихорадки денге (КЛД) встречается в тех же местах, что и клещевой возвратный тиф, имеет некоторые общие признаки (внезапное начало, интоксикация, повторная волна лихорадки, гиперемия кожи, суставная и мышечная боль, увеличение печени), но имеются и существенные различия:
- отсутствует первичный аффект;
- лихорадка двухволновая;
- характерная походка («походка денди»);
- лимфаденопатия;
- наличие полиморфной, чаще кореподобной сыпи;
- в крови лейкопения без тромбоцитопении.
Общее с сыпным тифом: острое начало, интоксикация, гиперемия кожи, инъекция сосудов склер, увеличение печени и селезенки, иногда — поведение больного, в крови — нейтрофильный лейкоцитоз. Отличия его:
- переносчик инфекции — вошь;
- лихорадка длительная (до 2 нед), без рецидивов;
- нет первичного аффекта.
Пароксизмальная форма вольшской лихорадки протекает также с интоксикацией, повторными лихорадочными приступами, увеличением печени и селезенки, нейтрофильным лейкоцитозом, но она отличается тем, что:
- переносчик заболевания — вошь;
- отсутствует первичный аффект;
- на высоте приступа появляется сыпь;
- меньше число пароксизмов.
Дифференциальный диагноз с вшивым возвратным тифом, клещевым энцефалитом, классической лихорадкой денге — см. соответствующие разделы.
Лечение, профилактика. Принципы лечения те же, что и при эпидемическом возвратном тифе. Учитывая возможность возникновения рецидивов спустя 1—1,5 мес после нормализации температуры, следует и после выписки не терять контакт с больным в течение этого периода, объяснить ему, что в случае ухудшения самочувствия, при повышении температуры ему необходимо обращаться к врачу.
Общая профилактика заключается лишь в использовании средств индивидуальной защиты при посещении мест обитания клещей. В первую очередь это касается туристов, совершающих экскурсии в древние восточные и африканские поселения, а также людей, проживающих в эндемичных районах.
При наличии домовых клещей их следует уничтожать с помощью репеллентов.
5,567 просмотров всего, 2 просмотров сегодня